健康知识库
宫剑教授谈儿童颅内生殖细胞瘤的诊疗误区及天坛规范
编辑:ddayh.cn
- 200硬膜下积液
- 200脑出血的前兆是什么
- 200GFAP
- 200颅内动脉瘤是什么?
- 200脑积水治疗 患上脑积水怎么办
- 200中风的识别和救治
- 200颅骨修补手术有什么风险
- 200穆苍山主任PEEK颅骨修复整形案例
- 200烟雾病缺血和出血的区别
- 199外伤伤口处理。
- 199癫痫的急救处理
- 199钛板修补颅骨怎么样,副作用大吗
- 199颅骨修补手术价格,颅骨修补peek
- 198脑动脉瘤患者出院后应该注意那些
- 198脑出血病人术后的护理
- 198一页一科普:医生,他还能醒过来
- 198失眠
- 198天津颈动脉堵塞哪个医院好
- 198唐氏综合征是什么?
- 198服用这12类药物后别喝酒!

?
1请您概述一下儿童颅内生殖细胞瘤
儿童颅内生殖细胞瘤(Germinoma)属于生殖细胞类肿瘤(Germ?Cell?Tumor),发病率约为0.1~0.2/10万1,亚洲人群高发,约占儿童颅内原发肿瘤的7-10%1-3。好发年龄为10-14岁的青春期儿童,以男性多见(男女比例2:1~3:1)2;好发部位分别位于鞍区(49%),松果体区(37%)和基底节区(5-8%)4-6。鞍区女性常见,首发症状为多饮多尿;基底节区男性常见,首发症状为一侧肢体力弱、笨拙;松果体区男性常见,1/3的患者可以出现Parinaud综合征7,常合并梗阻性脑积水。生殖细胞瘤虽属WHO II级6,却是儿童颅内唯一不需要开颅手术,仅依靠放化疗就可治愈的肿瘤8,在此意义上,可归于良性肿瘤。
?
2请介绍一下目前国际公认的生殖细胞瘤诊疗指南:
根据2015年第三届国际中枢神经系统生殖细胞肿瘤会议专家共识(美国、英国、日本、加拿大等)9和2019年美国国家癌症研究所(National Cancer Institute)专家共识10显示,临床上对于高度怀疑生殖细胞瘤的患者,只要肿瘤标记物β-HCG高于正常值,则可以直接开始化放疗而无需病理证实。日本北海道大学11,韩国延世大学12的诊疗常规则提示,对于高度怀疑生殖细胞瘤而肿瘤标记物β-HCG阴性的患者,进行诊断性放疗(15-20Gy),放疗后一月内瘤体直径缩小80%以上,可明确诊断为生殖细胞瘤而转入正式的化放疗阶段,否则手术治疗。中国抗癌协会小儿肿瘤专业委员会2018年制定《儿童原发中枢神经系统生殖细胞肿瘤多学科诊疗专家共识》3提出,对于怀疑生殖细胞瘤的患者,只要有典型临床表现、肿瘤影像学特点、血清和脑脊液肿瘤标记物β-HCG轻度升高(3~50 mIU/mL),无需活检病理,即可以开始治疗;对于肿瘤标记物阴性者,可试行诊断性放疗,4-5周后瘤体显著缩小即转入化放疗,无变化则手术治疗。
?
3?如何评价生殖细胞瘤必须活检明确病理才能开始治疗?
生殖细胞类肿瘤(含生殖细胞瘤)是儿童颅内肿瘤成份最复杂、诊断最困难、治疗难度最大的一类肿瘤,若首诊医生对该类肿瘤认识不清,治疗措施不当,轻则延误治疗,重则致残致死。需要明确指出的是,几乎所有肿瘤的诊断,病理结果都是金标准,唯独除外生殖细胞类肿瘤:因为生殖细胞类肿瘤成份复杂,活检结果不能覆盖肿瘤全貌,甚至可能误导临床治疗。因此,国内外专家共识,生殖细胞类肿瘤标记物(AFP,HCG等)的诊疗意义大于病理结果,中、美、加、日、韩等国的诊疗指南都明确支持,一旦β-HCG高于正常值提示生殖细胞瘤,无需病理结果,可直接进行治疗。
有文献显示,立体定向穿刺活检准确性约为87%,致残率0.5%?13,14,松果体区活检出血率为5.7%,死亡率为1.1%15。海军总医院立体定向活检中心作为全国知名单位,一组1187例活检病例提示出血率2.7%,死亡率0.3%。对于颅内血供极其丰富的生殖细胞瘤,本可通过化放疗治愈,若采用手术活检,无疑患者将面临一定的致残致死风险,有过度医疗之嫌,原则上不推荐。
?
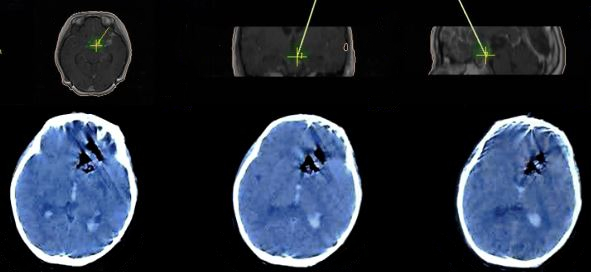
病例1: 鞍区生殖细胞瘤活检后,出血凶猛,脑室铸形
?
4. 在生殖细胞瘤诊断过程中独有的诊断性放疗过时了吗?
由于生殖细胞瘤对X线极其敏感,小剂量放疗即可发现肿瘤显著缩小,我们曾报道过几次CT检查的X线剂量即可使肿瘤完全消失16。利用这一特点, 1981年日本京都大学首先提出了“诊断性放疗”(又称治疗性诊断)的概念17。1983年日本北海道大学脑神经外科11对40例怀疑生殖细胞瘤患者行40-50Gy/20-25次的局部照射,对诊断性放疗的剂量进行了初步探索。1994年日本京都大学对生殖细胞瘤的诊断性放疗进行了长达20年的前瞻性研究,提出了规范化的放疗剂量,即总量15-20 Gy,一周5次,每次1.8-2.0 Gy 18。据此,2001年建立了颅内生殖细胞瘤的诊断标准19:典型的发病年龄(8-32岁),肿瘤发病部位,磁共振/CT影像学特点及诊断性放疗敏感(15-20Gy放疗后直径缩小80%以上),由此,诊断性放疗的方法被沿用至今20,21。北京天坛医院已故著名小儿神经外科专家罗世祺教授结合国际诊断性放疗理念,于2003年正式撰文提出中国“实验性放疗”概念22,并进一步将放疗剂量降低至总剂量2.4 Gy(连续三次,每次0.8 Gy),观察一月内瘤体缩小80%即可明确诊断,已成功救治逾千例患儿,是世界最大单中心治疗单位。事实证明,诊断性放疗无创、安全、有效,2018年中国儿童颅内生殖细胞瘤治疗专家共识进一步肯定了诊断性放疗的重要意义,也是对罗世祺教授毕生致力于儿童生殖细胞瘤诊治巨大贡献的充分肯定。
?
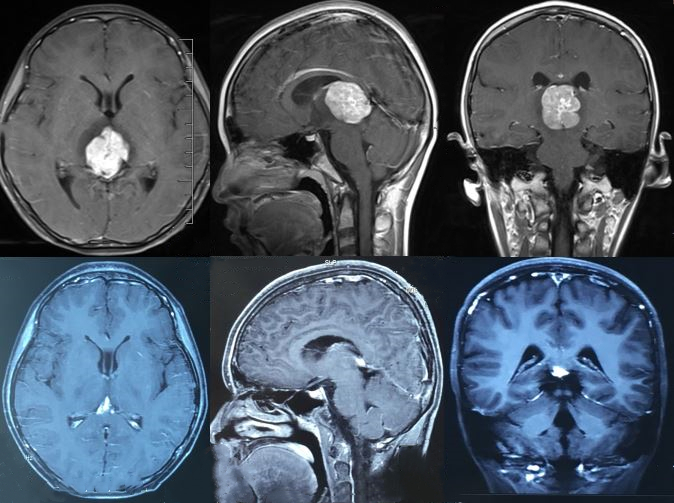
病例2: 松果体区生殖细胞瘤,2018-5-25行诊断性放疗,2018-6-29复查,肿瘤几乎消失(上排:诊断性放疗前,下排:诊断性放疗后)。
?
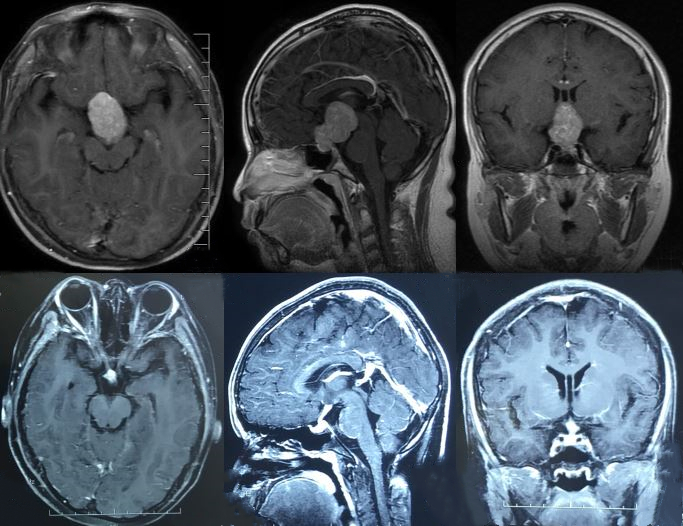
病例3: 鞍区生殖细胞瘤,2018-7-16行诊断性放疗,2018-8-19复查,肿瘤几乎消失(上排:诊断性放疗前,下排:诊断性放疗后)。
?
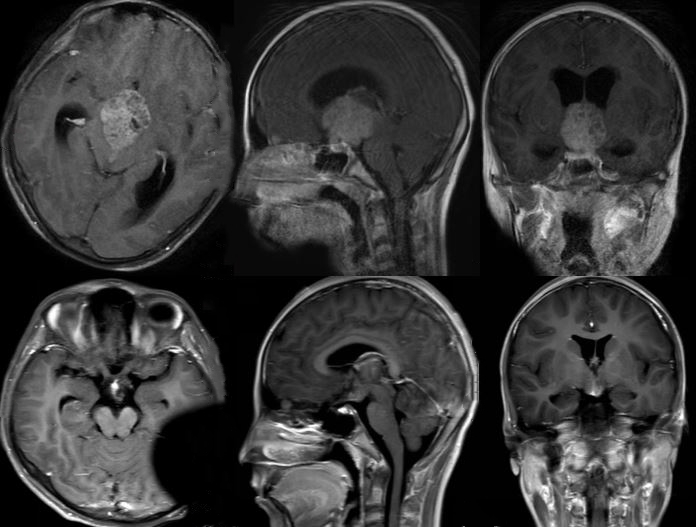
病例4: 鞍区生殖细胞瘤,2020-6-19行诊断性放疗,2020-7-23复查,肿瘤几乎消失(上排:诊断性放疗前,下排:诊断性放疗后)。
?
?
近年来,在2018中国专家共识的基础上,天坛医院结合自身经验,对诊疗规范进行了微调,进一步突出了诊放的地位,针对β-HCG轻度升高的巨大肿瘤(直径>3cm),不建议直接进入化疗阶段,仍旧建议先行诊放,原因是:1.若是纯生殖细胞瘤,可以迅速缩小瘤体,为后续化疗创造良好基础;2.若部分是生殖细胞瘤,部分是其它成份(如临床常见的畸胎瘤成份),诊放后瘤体部分缩小,需要转入手术治疗,此时,低剂量放疗对瘤体影响轻微,对手术不构成障碍;若这类肿瘤不经诊放,直接进入化疗阶段,一旦瘤体不缩小转而手术时,化疗后瘤壁产生的无菌性炎性反应23,与毗邻组织高度粘连,甚至包裹深部大静脉,给顺利切除肿瘤造成巨大障碍;甚至,有些病例化疗后肿瘤体积不缩反增,即生长性畸胎瘤综合征(growing teratoma syndrome)24,手术风险大,致残致死率高。由此,诊断性放疗凸显了它无创无害的优越性,不但没有过时,还应该大力提倡。
?
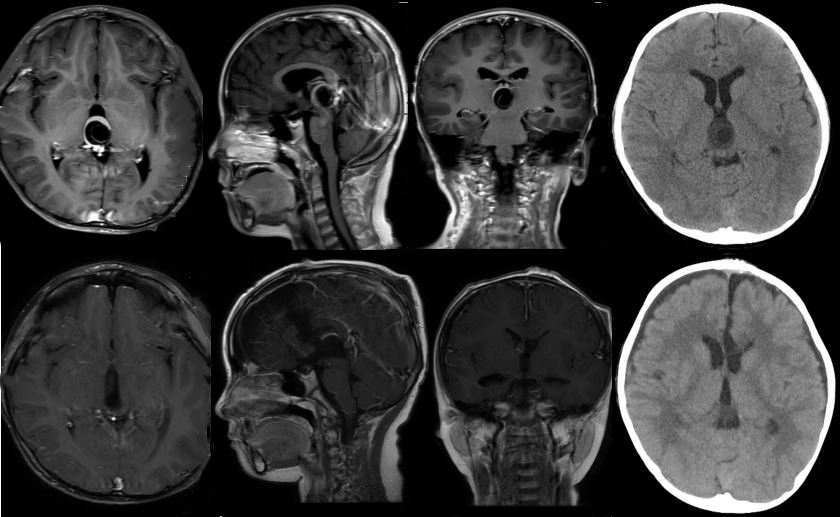
病例5: 松果体区占位,β-HCG轻度升高,初步诊断生殖细胞瘤,先行化疗,瘤体缩小不明显,转而手术切除。术中肿瘤与周围组织粘连严重,切除过程异常艰苦,化疗给手术增加了难度。术后病理提示为畸胎瘤,部分未成熟畸胎瘤成份(上排:术前,下排:术后)。
?
5为什么说儿童颅内生殖细胞瘤全治疗周期应该由神经外科医生指导完成
由于生殖细胞瘤不需要病理证实,第一套临床诊疗方案就显得尤为重要。甚至老一辈的专家认为,若手术证实为生殖细胞瘤,属于误诊范畴。在临床工作中,神经外科医生往往是首诊医生,精准施治,责任重大;一旦诊疗失当,直接导致患儿致残致死,且无法补救。因此,我们提出神经外科医生应该全程把控生殖细胞瘤的全周期治疗。理由有二:1.有经验的外科医生见到患者后,会对病情判断有特殊的敏感性,这是多年职业训练的结果,是肿瘤内科医生难以比拟的。纵观国内外生殖细胞瘤的诊疗指南,基本由肿瘤内科医生编写,过于重视化验指标,恰恰忽略了年龄、性别、首发症状、病史及病程这些对诊断生殖细胞瘤具有高度特异性的临床资料。因此,为了患儿治疗安全,神经外科医生应该当仁不让,监控全周期治疗。2.更为重要的是,由于肿瘤的异质性,在辅助治疗过程中,可能肿瘤标记物回归正常,但瘤体不缩小甚至增大,提示非纯生殖细胞瘤,需要手术治疗。由于有些化疗药物或放射方法、剂量会给手术造成巨大困难,直至手术失败。因此,首诊的外科医生必须与肿瘤科医生通力合作全周期参与治疗,即便治疗失败需要手术,经治的化、放疗方案也不至于给手术造成太大的障碍。
?
6.生殖细胞瘤可否进行伽马刀治疗或质子治疗?
首先,伽马刀属于局部治疗,不能抑制生殖细胞瘤的播散转移;其次,伽马射线和X射线属同类射线,生殖细胞瘤对其高度敏感;但伽马刀是通过单次照射至肿瘤坏死,单次照射剂量高达13-18Gy25,远超生殖细胞瘤诊断性放疗(0.8Gy)和调强放疗(单次分割剂量1.8-2.0Gy)。X线分割治疗可以使肿瘤细胞周期再氧化、再分布,增加乏氧肿瘤细胞对放疗敏感性26,较之伽马刀安全、有效。
临床工作中经常遇到松果体区肿瘤伽马刀治疗后,患儿状态不佳来天坛医院就诊的,往往高剂量伽马射线治疗造成瘤体坏死肿大,毗邻脑干丘脑水肿明显,甚至呈放射性坏死,已无手术可能,预后极差。需要指出,并不是儿童松果体区肿瘤都是生殖细胞瘤(生殖细胞瘤占松果体区肿瘤45%27),对于所有儿童松果体区肿瘤无差别地进行伽马刀治疗,无科学依据,与治疗指南不符,效果差、后果严重,强烈反对。
质子治疗是目前较先进的肿瘤放射治疗,通过调整质子射束安全地提高肿瘤内的照射剂量,对临近器官损伤小。但利用质子刀治疗生殖细胞瘤的研究非常少28,没有足够的证据支持其安全性与有效性,暂不推荐。
?
7.?目前儿童颅内生殖细胞瘤天坛医院的诊疗规范:
北京天坛医院小儿神经外科,作为世界上最大的儿童颅内生殖细胞瘤诊疗中心,在罗世祺教授牵头制定的治疗路径基础上,结合2018年全国专家共识,我们修订了儿童颅内生殖细胞瘤临床路径并形成天坛规范:
1. 神经外科医生作为首诊医生,应全程参与儿童颅内生殖细胞瘤的治疗;结合患者性别、年龄、首发症状、病程病史及肿瘤标记物,综合判断,谨慎诊疗。
2. 对已有病理提示生殖细胞瘤的患儿,可进入化放疗阶段:天坛方案,先化疗2个疗程,再放疗,以后每半年强化1个疗程化疗,连续4个疗程。化疗方案采用 VMPP 方案。前2个疗程间隔1个月,以后每半年强化1个疗程,连续强化4次。全部化疗争取达到6个疗程。在治疗过程中,若瘤体缩小不显著,提示肿瘤有混合成份,转入手术治疗。
3. β-HCG轻度升高,高度提示生殖细胞瘤的患儿,瘤体3CM以内的按天坛方案进入化放疗阶段;瘤体巨大(直径>3CM),建议诊断性放疗(每次0.8 Gy,连续三次,累计剂量2.4Gy), 一月后复查,瘤体缩小大于80%诊断明确,进入化放疗阶段;若瘤体缩小不明显,提示肿瘤有混合成份,转入手术治疗。此类患者严禁活检。?
4. β-HCG正常,怀疑生殖细胞瘤的患儿,建议先行诊断性放疗:若瘤体显著缩小,进入化放疗周期;瘤体缩小不明显,转入手术治疗。原则上不推荐活检。
5. 高度怀疑其它类肿瘤,又不能除外生殖细胞瘤的,若等待一月诊放效果可能延误治疗者,可考虑活检。由于活检属于有创类操作,需明确告知患儿家长活检风险。就位置而言,活检风险:鞍区>松果体区>基底节区;就方法而言,活检风险:开颅>内镜>立体定向。待病理明确后转入下一步治疗。
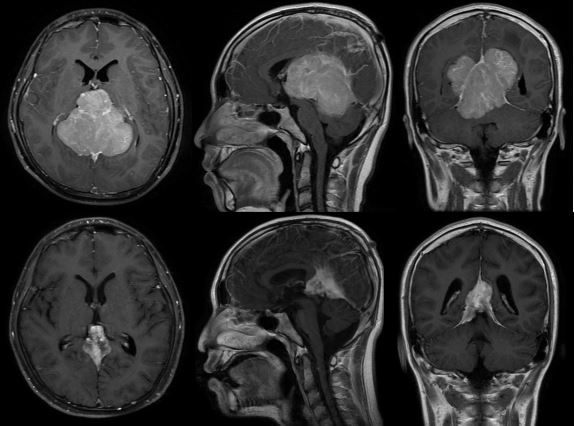
病例6: 幕孔区巨大占位,脑膜强化明显,脑膜瘤可能性大;由于患儿为青春期男孩,首发症状Parinaud综合征,生殖细胞瘤待除外,遂行活检,病理证实为生殖细胞瘤。2020-7-18行化疗,2020-8-14复查,肿瘤体积缩小80%以上。(上排:化疗前,下排:化疗后)
?
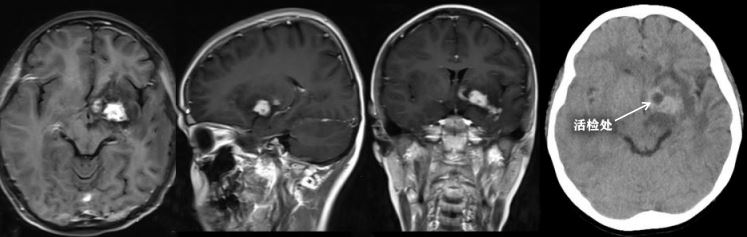
病例7: 左侧基底节区占位,主诉为右侧肢体力弱一月进行性加重。由于病史短,首先考虑岛叶胶质瘤,但鉴于患儿青春期男性伴认知功能减退,不能除外底节生殖细胞瘤,
遂行活检,病理证实为生殖细胞瘤。
?
总之,在儿童颅内生殖细胞瘤的诊疗过程中,诊断性放疗灵敏、安全、有效,应大力提倡;手术活检有风险,在诊断中存在局限性,应慎重选择。
?
参考文献:
1. Echevarría ME, Fangusaro J, Goldman S. Pediatric central nervous system germ cell tumors: a review. The oncologist. 2008;13(6):690-699.
2. Kong Z, Wang Y, Dai C, Yao Y, Ma W, Wang Y. Central Nervous System Germ Cell Tumors: A Review of the Literature. Journal of child neurology. 2018;33(9):610-620.
3. 孙晓非, 杨群英. 儿童原发中枢神经系统生殖细胞肿瘤多学科诊疗专家共识. 中国小儿血液与肿瘤杂志. 2018;23(06):281-286.
4. Osorio DS, Allen JC. Management of CNS germinoma. CNS oncology. 2015;4(4):273-279.
5. Takami H, Perry A, Graffeo CS, et al. Comparison on epidemiology, tumor location, histology, and prognosis of intracranial germ cell tumors between Mayo Clinic and Japanese consortium cohorts. Journal of neurosurgery. 2020:1-11.
6. Reddy MP, Saad AF, Doughty KE, et al. Intracranial germinoma. Proc (Bayl Univ Med Cent). 2015;28(1):43-45.
7. Matsutani M, Sano K, Takakura K, et al. Primary intracranial germ cell tumors: a clinical analysis of 153 histologically verified cases. Journal of neurosurgery. 1997;86(3):446-455.
8. Phi JH, Wang KC, Kim SK. Intracranial Germ Cell Tumor in the Molecular Era. J Korean Neurosurg Soc. 2018;61(3):333-342.
9. Murray MJ, Bartels U, Nishikawa R, Fangusaro J, Matsutani M, Nicholson JC. Consensus on the management of intracranial germ-cell tumours. The Lancet Oncology. 2015;16(9):e470-e477.
10. Board PDQPTE. Childhood Central Nervous System Germ Cell Tumors Treatment (PDQ?): Health Professional Version. In: PDQ Cancer Information Summaries.?Bethesda (MD): National Cancer Institute (US); 2002.
11. Aida T, Abe H, Tsuru M. [Treatment and prognosis of primary intracranial germ cell tumors. With special reference to local recurrence and spinal metastasis]. Neurologia medico-chirurgica. 1983;23(6):447-455.
12. Byun HK, Yoon HI, Cho J, et al. Optimization of intracranial germinoma treatment: A single-institution experience with 213 patients supports the use of radiotherapy alone with reduced volume and dose. International journal of radiation oncology, biology, physics. 2020.
13. Dobran M, Nasi D, Mancini F, Gladi M, Scerrati M. A Case of Nongerminomatous Germ Cell Tumor of the Pineal Region: Risks and Advantages of Biopsy by Endoscopic Approach. Case reports in medicine. 2018;2018:5106701-5106701.
14. Vaquero J, Martínez R, Manrique M. Stereotactic biopsy for brain tumors: is it always necessary? Surgical neurology. 2000;53(5):432-437; discussion 437-438.
15. 张剑宁 王于. 立体定向活检在脑干中线病变精准诊断中的作用. 神外资讯. 2018;http://www.medtion.com/info.
16. Wang L, Zhu W, Li X, He J, Li C, Gong J. A rare case report and literatures review on primary germinoma in cerebellar hemisphere. Child's nervous system : ChNS : official journal of the International Society for Pediatric Neurosurgery. 2017;33(11):2039-2045.
17. Handa H, Yamashita J. [Current treatment of pineal tumors (author's transl)]. Neurologia medico-chirurgica. 1981;21(2):147-154.
18. Shibamoto Y, Takahashi M, Abe M. Reduction of the radiation dose for intracranial germinoma: a prospective study. British journal of cancer. 1994;70(5):984-989.
19. Shibamoto Y, Sasai K, Oya N, Hiraoka M. Intracranial germinoma: radiation therapy with tumor volume-based dose selection. Radiology. 2001;218(2):452-456.
20. 王杰瑞, 张金岭, 车峰远. 颅内生殖细胞瘤诊断方法研究进展. 精准医学杂志. 2018;33(05):467-470.
21. 连欣, 张福泉. 原发性颅内生殖细胞肿瘤的诊断和治疗. 协和医学杂志. 2014(2):197-201.
22. 罗世祺. 小儿颅内肿瘤治疗的现状和进展. 中国微侵袭神经外科杂志. 2003;8(12):529-531.
23. Taillibert S, Le Rhun E, Chamberlain MC. Chemotherapy-Related Neurotoxicity. Current neurology and neuroscience reports. 2016;16(9):81.
24. Michaiel G, Strother D, Gottardo N, et al. Intracranial growing teratoma syndrome (iGTS): an international case series and review of the literature. Journal of neuro-oncology. 2020;147(3):721-730.
25. Iorio-Morin C, Kano H, Huang M, et al. Histology-Stratified Tumor Control and Patient Survival After Stereotactic Radiosurgery for Pineal Region Tumors: A Report From the International Gamma Knife Research Foundation. World neurosurgery. 2017;107:974-982.
26. Cao H, Xiao Z, Zhang Y, et al. Dosimetric comparisons of different hypofractionated stereotactic radiotherapy techniques in treating intracranial tumors > 3 cm in longest diameter. Journal of neurosurgery. 2019:1-9.
27. Lee L, Saran F, Hargrave D, Bódi I, Bassi S, Hortobágyi T. Germinoma with synchronous lesions in the pineal and suprasellar regions. Child's nervous system : ChNS : official journal of the International Society for Pediatric Neurosurgery. 2006;22(12):1513-1518.
28. Leroy R, Benahmed N, Hulstaert F, Van Damme N, De Ruysscher D. Proton Therapy in Children: A Systematic Review of Clinical Effectiveness in 15 Pediatric Cancers. International journal of radiation oncology, biology, physics. 2016;95(1):267-278.
热门神经外科